¿Qué es la anafilaxia?
La anafilaxia es una reacción alérgica generalizada, de inicio rápido que puede llegar a ser mortal. Es la manifestación alérgica más grave. Se trata de una emergencia médica.
La reacción alérgica afecta a todo el organismo, y puede manifestarse con síntomas en varios sistemas. Aparece de forma rápida, normalmente en minutos. Puede ser grave y producir síntomas respiratorios como el ahogo, o cardiovasculares, con hipotensión y pérdida del conocimiento, en estos casos hablamos de choque o shock anafiláctico.
Síntomas de la anafilaxia
La anafilaxia es una enfermedad multisistémica, que cursa con gran variedad de síntomas y signos. Para que una reacción alérgica se considere una anafilaxia, tiene que afectar a dos o más sistemas del organismo.
Los síntomas aparecen rápidamente y la duración puede ser variable.
En algunos casos puede producirse una reaparición de los síntomas transcurridas horas de la remisión inicial. Es lo que se denomina anafilaxia bifásica.
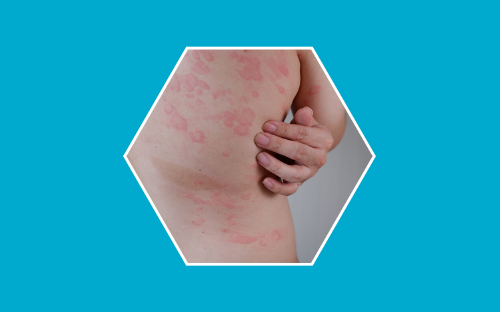
Síntomas cutáneos
La piel es el órgano más frecuentemente afectado, hasta en el 80 % de los casos. Esto facilita el diagnóstico. Los síntomas más típicos son:
• Picor, suele iniciarse en palmas y plantas, conducto auditivo o en genitales, y luego generalizarse. Es típicamente uno de los síntomas iniciales.
• Calor
• Enrojecimiento de la piel o eritema
• Habones (sobreelevación de la piel, de tamaño y forma variable, que puede tener un color pálido o rosado).
• Angioedema, hinchazón de los párpados, los labios, la cara, los genitales u otras partes del cuerpo, cuando se afecta el tejido subcutáneo. Cuando afecta a la vía aérea el paciente puede notar sensación de cuerpo extraño o presión en la garganta (bien por hinchazón de la úvula (campanilla) o en la glotis). Esto provocará ahogo, tos faríngea, voz ronca o dificultad para tragar. A veces se produce salivación que el paciente no puede deglutir.
Síntomas respiratorios
Aparecen en un 70% de los casos, afectando tanto al tracto respiratorio superior (nariz, garganta), como al inferior (bronquios).
El paciente puede presentar congestión nasal, estornudos, picor nasal.
Cuando se afectan los bronquios, se produce un broncoespasmo, se “cierran” los bronquios, dificultando el paso de aire, dando lugar así a ahogo, tos y sibilantes (pitos) en el pecho.
Síntomas digestivos
Ocurren en un 10 a un 35% de los casos, más típicamente en anafilaxias producidas por alergia a alimentos y en niños. Los síntomas que se producen son náuseas, vómitos, dolor abdominal o diarreas.
Síntomas cardiovasculares
Se presentan de un 10 a un 45% de los casos. La anafilaxia más grave aparece cuando se afecta el sistema cardiovascular, que es lo que se conoce como choque anafiláctico. Se puede producir hipotensión arterial, taquicardia o palpitaciones.
Síntomas neurológicos
Se manifiestan en un 15% de los casos. Son secundarios a la disminución del riesgo sanguíneo, como son el mareo, la obnubilación o la pérdida de conocimiento.
En niños menores de 2 años es habitual el decaimiento y el llanto previo al inicio de síntomas más graves.
Causas de la anafilaxia
Las causas más frecuentes de la anafilaxia son:
- Los medicamentos. Principal causa en adultos, destacando los antibióticos y los antiinflamatorios.
- Los alimentos. Principal causa en niños, siendo los alimentos más frecuentemente implicados leche, huevo, frutos secos, pescado y marisco. En adultos los alimentos que más anafilaxias causan son las frutas como el melocotón, los frutos secos y el marisco.
- Las picaduras de abejas y avispas.
- Otras causas menos frecuentes son el látex, especialmente relevante en el contexto sanitario o el Anisakis, que es un parásito del pescado.
- En algunos casos, el origen de la anafilaxia puede deberse a otras causas como el ejercicio o el frío.
- En muchos casos, no se logra encontrar una causa específica, incluso después de un estudio alergológico exhaustivo. En estos casos se habla de anafilaxia idiopática.
Diagnóstico para detectar qué causó la afección
1- Diagnóstico de la reacción
La principal herramienta diagnóstica en la anafilaxia es la sospecha clínica. No existe ninguna prueba médica que la pueda confirmar o descartar en el momento de la reacción.
Se sospechará que un paciente presenta una anafilaxia cuando manifieste síntomas de una reacción alérgica que afecta a más de un sistema del organismo. Lo más frecuente es que el paciente presente picor cutáneo, enrojecimiento o urticaria, y síntomas respiratorios, digestivos o cardiovasculares, especialmente si se instauran de forma más o menos rápida, después de haber contactado con un alérgeno conocido. Cuando se sospecha una anafilaxia, se debe iniciar inmediatamente el tratamiento.
Algunas pruebas de laboratorio que pueden ayudar al diagnóstico de anafilaxia, como es la triptasa en sangre, sin embargo el resultado no es inmediato por lo que únicamente servirán para confirmar la sospecha diagnóstica con posterioridad.
2- Diagnóstico causal
La historia clínica detallada nos indicará, en la mayoría de los casos, el agente responsable de la reacción. La sospecha inicial se debe confirmar, siempre que sea posible, con una prueba diagnóstica, habitualmente mediante la realización de test cutáneos o análisis de sangre. Cuando la historia clínica no es clara o los resultados de las pruebas son discordantes puede ser necesario un test de provocación para confirmar el diagnóstico. Se realizará siempre bajo supervisión médica y con los medios necesarios para el tratamiento de una posible reacción.
En el caso de la anafilaxia por alimentos el diagnóstico correcto es esencial para evitar dietas restrictivas innecesarias. Se deberán estudiar todos aquellos alimentos ingeridos previos a la reacción así como alérgenos ocultos.
El diagnóstico de anafilaxia idiopática es un diagnóstico de exclusión al que se llega tras realizar un completo estudio alergológico sin identificar un alérgeno responsable y tras haber descartado el resto de entidades que constituyen el diagnóstico.
Factores de riesgo
Los factores de riesgo de gravedad en una anafilaxia incluyen:
- La edad
En los niños pequeños existe retraso en el diagnóstico y tratamiento, debido a su incapacidad para comunicar los síntomas.
Los adolescentes presentan un mayor riesgo de recidivas y estas son más graves, por su menor cuidado para evitar los alérgenos conocidos y porque no suelen llevar la adrenalina autoinyectable.
En ancianos las reacciones suelen presentar mayor gravedad.
- Enfermedades coexistentes
Las enfermedades respiratorias, especialmente el asma grave o mal controlado, aumentan significativamente el riesgo de broncoespasmo grave y de parada respiratoria durante la anafilaxia.
Las enfermedades cardiovasculares incrementan el riesgo de insuficiencia cardíaca durante la reacción alérgica.
- Dificultad para el reconocimiento y el tratamiento precoz del episodio
Los trastornos en la percepción por defectos visuales o auditivos, por enfermedades neurológicas o psiquiátricas. Uso de medicamentos que actúan sobre el sistema nervioso central (sedantes, antidepresivos..) retrasan el inicio del tratamiento, y la demora en la administración de adrenalina en las reacciones graves aumenta el riesgo de anafilaxia mortal.
- Tratamiento con algunos fármacos (β-bloqueantes o IECA)
Interfieren con los mecanismos fisiológicos compensatorios del organismo o con el efecto de la adrenalina.
- Factores genéticos
- Administración intravenosa del antígeno
- Los cofactores. Disminuyen el umbral de reactividad a un determinado alérgeno, actuando como inductores o amplificadores de la reacción anafiláctica. Los mecanismos por los que actúan no son bien conocidos.
Los más importantes son:
- El ejercicio físico aumenta la absorción intestinal del alérgeno. Se asocia a la alergia alimentaria, constituyendo una enfermedad con entidad propia, anafilaxia inducida por ejercicio dependiente de alimentos.
- Determinados fármacos, como los antiinflamatorios no esteroideos (AINES), los antiácidos, los relajantes musculares y los opiáceos.
- Otros como la ingesta de alcohol, las infecciones agudas, el estrés emocional o la menstruación.
Tratamiento de la anafilaxia
El tratamiento de una anafilaxia debe ser precoz e intenso. El fármaco de elección para el tratamiento de la anafilaxia es la adrenalina/epinefrina intramuscular. Se trata de un medicamento que actúa rápidamente y que mejora la mayor parte de los síntomas de la anafilaxia. Mejora la supervivencia tras una anafilaxia.
Otros fármacos de utilidad en la anafilaxia son los antihistamínicos o corticosteroides. Los antihistamínicos disminuyen los síntomas cutáneos, y los corticosteroides podrían ayudar a disminuir la probabilidad de que se produzca una reaparición de los síntomas al cabo de unas horas (anafilaxia bifásica). En cualquier caso, la administración de antihistamínicos y corticosteroides nunca debe retrasar la administración de adrenalina, que debe utilizarse tan pronto como sea posible.
Cuando aparezcan síntomas de broncoespasmo, como ahogo o silbidos en el pecho, se administrará un inhalador broncodilatador como los que se utilizan paraaliviar el asma bronquial.
¿Qué hacer y qué no hacer en caso de anafilaxia?
- Debe instruirse al paciente para que pueda identificar los signos/síntomas que sugieren que está iniciando una anafilaxia.
- En caso de que el paciente identifique estar sufriendo una anafilaxia será importante avisar de la situación a un acompañante, administrar la adrenalina autoinyectable y localizar el servicio de urgencias más cercano.
- Los pacientes que hayan sufrido una anafilaxia deben portar siempre consigo un autoinyector de adrenalina.
- Debe valorarse la necesidad de llevar una placa o brazalete de alerta médica que informe sobre su alergia.
- El tratamiento de un paciente con anafilaxia no es el mismo si se realiza en la calle, de forma ambulatoria, o en un hospital. Los recursos disponibles y la accesibilidad a un hospital condicionan la asistencia.
- En la calle debe solicitarse una ambulancia para el traslado del paciente a un servicio de urgencias (teléfono 112).
- Los pacientes que han sufrido un episodio de anafilaxia deben ser colocados en posición cómoda, tumbados, con las piernas elevadas para así aumentar el flujo sanguíneo al corazón. Esta posición no es aconsejable en caso de vómitos o dificultad respiratoria.
- Los pacientes que estén inconscientes, con respiración espontánea, deben ser colocados tumbados de lado.
- Las mujeres embarazadas deben colocarse del lado izquierdo para evitar la compresión de la vena cava por el útero gestante.
- Si el paciente está en un entorno médico se monitorizarán las constantes vitales y se administrarán sueros intravenosos y oxígeno si se precisa.
Complicaciones de la anafilaxia
Cuando un paciente ha presentado una anafilaxia, y ha sido atendido en urgencias, debe permanecer en observación durante unas horas, para asegurarse de que la respuesta al tratamiento es la adecuada y de que no vuelven a aparecer los síntomas (anafilaxia bifásica).
En casos muy extremos puede conducir a un desenlace fatal, especialmente si no se reconocen los síntomas a tiempo y no se actúa rápidamente.
Los episodios de anafilaxia mortales se deben bien a afectación respiratoria grave con edema de laringe o broncoespasmo intenso, o por afectación cardiovascular, con parada cardíaca.
¿Cómo prevenir la anafilaxia?
- Para prevenir nuevos episodios es fundamental evitar el agente responsable de la reacción. Los pacientes deben recibir instrucciones personalizadas por escrito, explicando la importancia de esta medida, los alérgenos que deben evitar y cómo hacerlo.
- En algunos casos, como en la hipersensibilidad a los medicamentos, es aconsejable llevar una placa o brazalete de alerta médica que informe sobre su alergia.
- Cuando no es posible la evitación, existen distintas estrategias de modulación inmunológica, incluida la inmunoterapia para reducir el riesgo de reacciones recurrentes.
- Los sitios web de entidades científicas como SEAIC o de asociaciones de pacientes proporcionan información complementaria que puede ser de gran utilidad.
Anafilaxia por alimentos
Hay que advertir a los pacientes y a sus familiares que el alimento responsable, además de por ingestión, puede causar síntomas por inhalación o contacto. Informarles de la reactividad cruzada con otros alimentos e instruirles en la identificación de alérgenos ocultos, prestando especial atención al etiquetado.
Para evitar la ingesta accidental o inadvertida debe extremarse la precaución cuando se come fuera de casa, especialmente en comedores colectivos (colegio, trabajo) y restaurantes.
Cuando los alérgenos son ubicuos, como las proteínas de la leche, se recomienda limitar al máximo el consumo de productos industriales y elaborados.
En pacientes seleccionados con alergia a determinados alimentos, como la leche o el huevo, el tratamiento de inducción de tolerancia oral es una alternativa que permite la ingesta del alimento implicado y reduce el riesgo de reacciones.
La administración de algunos fármacos como el anticuerpo monoclonal anti-IgE omalizumab potencialmente aumenta el margen de seguridad tras la ingestión de un alergeno alimentario.
Anafilaxia por medicamentos
Se recomienda evitar de forma estricta el fármaco incriminado y aquellos con los que exista reactividad cruzada. Se debe proporcionar al paciente una lista con los medicamentos que tiene que evitar y otra con la medicación alternativa.
Cuando es esencial para el paciente y no existe otra opción, (p.ej., necesidad de aspirina como antiagregante en la enfermedad cardiovascular) la desensibilización rápida permite su administración de forma continuada proporcionando un estado de tolerancia, minimizando los efectos adversos.
Anafilaxia por veneno de insectos
En muchos casos es imposible evitar nuevas picaduras, a pesar de seguir las recomendaciones dadas. La inmunoterapia subcutánea con el extracto purificado del veneno responsable es un tratamiento que puede inducir tolerancia inmunológica, previene futuras reacciones alérgicas tras la picadura del insecto y mejora la calidad de vida.
¿Cuándo contactar con el médico?
El paciente que ha sufrido una anafilaxia deberá solicitar que le entreguen un informe médico completo con información acerca de las posibles causas, síntomas referidos, constantes médicas, pruebas realizadas y tratamiento administrado.
Posteriormente deberá ser remitido de forma preferente al alergólogo para determinar cuál ha sido la causa y cómo evitarla.
En muchos casos, la sospecha inicial sobre la causa de la anafilaxia no coincide con la que se concluye tras un estudio alergológico, motivo por el que este es especialmente importante.
Además, el alergólogo podrá instruir al paciente y a sus familiares sobre lo que deben hacer en caso de que presente una nueva anafilaxia.
- Libro de las enfermedades alérgicas de la Fundación BBVA. ISBN : 978-8492937-15-8. • Tratado de Alergología 2o edición. Ergon 2015
- Fundamentos de Alergia e Inmunología Clínica. A. J. Pérez Pimiento. Mc Graw Hill 2020.
- Anne K Ellis, MD. Anaphylaxis: Confirming the diagnosis and determining the cause(s). In: UpToDate, Shefner JM (Ed), UpToDate, Waltham, MA
- Shaker MS, Wallace DV, Golden DBK, et al. Anaphylaxis-a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol. 2020 Apr;145(4):1082-1123